Лабораторная диагностика
В настоящее время лабораторные тесты, патогномоничные для ОА, рекомендуемые к повседневному применению, отсутствуют. Косвенным признаком активности воспаления является повышение концентрация СРБ. Основными показаниями к проведению лабораторных исследований являются:
1. Дифференциальная диагностика
Проводится с инфекционными, специфическими (включая туберкулезный), паранеопластическими, микрокристаллическими артритами, ревматоидным артритом. Частота обнаружения низких титров РФ у пациентов, пожилого возраста согласно популяционным исследованиям, варьирует в пределах 5-15%. Выявление РФ у пожилого пациента требует проведения полного обследования направленного на выявление РА, учитывая, что 2-й пик заболеваемости РА приходится на людей в возрасте 62-65 лет.
2. Выявление возможных противопоказаний к назначению ЛС
Необходимый минимум лабораторных анализов включает в себя: клинический анализ крови, мочи, биохимия крови: общий белок, мочевина, креатинин, АСТ, АЛТ.
3. Исследование синовиальной жидкости
Проводится только при наличии вторичного синовита. При подозрении на инфекционный генез артрита, абсолютных противопоказаний к проведению артроцентеза нет.
Остеоартрит, часть I: факторы риска, классификация, клиника >>>
Относительные противопоказания: геморрагический синдром (гемофилии, тромбоцитопении и др.), прием антикоагулянтов, целлюлит области над отечным суставом.
Для ОА характерен невоспалительный стерильный характер синовиальной жидкости (прозрачный, лейкоциты 0-200 мм3 полиморфно-ядерные клетки - < 10%).
Морфологические изменения при ОА
С морфологической точки зрения макроскопическая картина ОА характеризуется сочетанием постепенной и неуклонной потери суставного хряща с утолщением субхондральной кости, формированием краевых остеофитов, а также умеренным неспецифическим воспалением синовии. Морфогенетически выделяют три стадии:
- Нормальный хрящ
- Сенильные изменения
- Изменения, характерные для ОА
Четко очертить границу между «физиологическим» старением хряща и его изменением при ОА не всегда возможно.
Нормальный хрящ
Состоит из двух основных компонентов. Первый представлен внеклеточным матриксом, богатым различными видами коллагена ( в основном – II,IX,XI типов), протеогликанами (90% - аггрекан). Аггрекан состоит из белкового ядра, к которому прикреплены кератан сульфат, хондроитин сульфат и гиалуроновая кислота. Структура этой молекулы идеально противодействует нагрузке на сустав за счет сочетания высокой гидрофобности и низкой вязкости. Второй компонент хряща представлен хондроцитами, выстилающими матрикс.
Сенильные изменения
Старение сопровождается структурными изменениями, затрагивающими неколлагеновые компоненты матрикса, приводящие к нарушению биохимических свойств хряща: укорочению гликозаминогликанов, повышению концентрации 6-кератан сульфата. Это приводит к снижению способности хрящевой ткани удерживать воду и появлению микротрещин.
Изменения, характерные для ОА
Вышеописанная макроскопическая картина является результатом гистологических фаз, последовательно сменяющих друг друга:
- Фаза отека и образования микротрещин. Отек внеклеточного матрикса, преимущественно интермедиального слоя является первым признаком ОА. Формирование микротрещин происходит вследствие локальной гибели хондроцитов, чередующейся с их пролиферацией.
- Фаза формирования трещин и ямок. Формируется благодаря углублению микротрещин перпендикулярно давлению. В субхондральной кости образуются вертикальные расщелины, окруженные группами хондроцитов.
- Фаза эрозирования. Дальнейшее прогрессирование процесса ведет фрагментации трещин, что является одной из причин формирования воспалительного каскада; оголению субхондральной кости, формированию субхондральных кист. Воспалительный процесс при ОА, в отличие от РА, всегда носит более локальный характер. Гистологическая картина синовита при ОА характеризуется умеренной неспецифической лимфоплазмоцитарной и гистиоцитарной инфильтрацией.
Артроскопическая классификация поражения хряща (Beguin. J.–Locker B., 1983 г)
0 ст. Нормальный хрящ
1 ст. Отек и/или размягчение хряща
2 ст. Поверхностное разволокнение хрящевого матрикса
3 ст. Выраженное разволокнение
4 ст. Оголение субхондральной кости
Рентгенологические изменения при ОА
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки наличия и выраженности анатомических изменений костей и хрящевой ткани при ОА. Для адекватной оценки суставного статуса необходимо снимать не только сустав (кисть, стопу), поражение которого имеет клинические проявления, но и контралатеральные отделы, что особенно важно для ОА коленного сустава. Рентгенологические изменения при ОА складывается из целого ряда признаков: дистрофические изменения суставного хряща - сужение суставной щели; костной ткани – кисты, уплощение и деформация суставных поверхностей; нестабильности суставов – подвывихи, нарушения физиологической оси; развитие компенсаторно-приспособительных процессов – формирование остеофитов, субхондрального остеосклероза. Рентгенологические признаки ОА у пациентов старше 65 лет выявляются в 50-80% случаев. Рентгенологические признаки ОА коленного сустава в общей популяции людей США и Европы (≥45 лет) отмечаются у 14,1% мужчин и 22,8% женщин. ОА тазобедренного сустава встречается существенно реже – у 1,9% мужчин и 2,3% женщин старше 45 лет. Хондрокальциноз, часто выявляемый на обзорных рентгенограммах у пожилых пациентов, редко имеет самостоятельное клиническое значение.
Тазобедренный сустав – на рентгенограммах в ранней стадии болезни выявляются сужение медиального отдела суставной щели, заострения краев ямки головки бедра в области прикрепления круглой связки, а также верхнего края вертлужной впадины, остеосклероз ее суставной поверхности. В дальнейшем наблюдаются прогрессирующее сужение суставной щели, остеофиты в области наружного, затем внутреннего края вертлужной впадины, кистовидные просветления головки бедренной кости. Возможны ее грибовидная деформация, протрузия в полость таза, укорочение шейки бедра (coxa vara). Иногда в средней части вертлужной впадины образуется клиновидный остеофит, вызывающий латеральное смещение головки бедра вплоть до формирования подвывиха. Свободные внутрисуставные тела при коксартрозе выявляются редко.
Коленный сустав – начальные изменения характеризуются появлением заострения межмыщелковых возвышений, неравномерным сужением суставной щели (внутренней половины), заострением контуров эпифизов бедренной и большеберцовой костей, краев надколенника. В дальнейшем сужение суставной щели сустава нарастает, появляются остеосклероз, кистовидные просветления костной ткани, остеофиты внутренних и наружных мыщелков сочленяющих костей, артроз надколенно-бедренного сустава. При варусной деформации возможно формирование остеонекроза внутреннего мыщелка бедра.
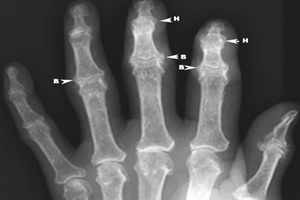
Кисти – рентгенологические признаки ОА суставов кистей встречаются в 22,1-32,7% случаев, в то время как клинические проявления наблюдаются существенно реже – в 1,8-5,5%. Имеется достоверная связь между степенью рентгенологического прогрессирования ОА и интенсивностью болевого синдрома. Связь рентгенологических изменений с функциональной недостаточностью суставов оказалась сомнительной. Отмечается умеренное сужение суставных щелей, формирование околосуставных кист, периартикулярные остеофиты. Выявление эрозий возможно только в случае развития эрозивного ОА (болезнь Крейна). Поражаются дистальные и проксимальные межфаланговые суставы, первые запястно-пястные суставы кисти и первые плюснефаланговые суставы стопы. В отличие от ревматоидного артрита, в процесс не вовлекаются пястнофаланговые, лучезапястные, 2-5 плюснефаланговые суставы. Характерный признак заболевания – центральные «эрозии», формирующие патогномоничный симптом «крыльев чайки». Истинных эрозий, возникающих в участках, лишенных синовиальной оболочки, не бывает.
Стопы – на начальных стадиях ОА первого плюснефалангового сустава отмечается сужение суставной щели с образованием небольших кист, остеосклероз. В дальнейшем появляются дорсальные остеофиты, затем подвывих и, наконец, полный вывих головки плюсневой кости. (см. клинико-рентгенологическую классификацию Hallux Valgus).
В течение длительного времени в России использовалась рентгенологическая классификация ОА, предложенная Н.С. Косинской (1961), которая в настоящее время утратила свое значение. Приводим ее исключительно для возможности сопоставления с принятой в настоящее время во всем мире классификацией J. Н. Kellgren, J. S. Lawrence (1957). Именно эта классификация рекомендована для использования в практической работе Пленумом ревматологов и ортопедов России.
Рентгенологическая классификация ОА по Н.С.Косинской (1961 г.)
I ст. – костные разрастания при незначительном сужении суставной щели;
II ст. – появляется субхондральный остеосклероз. Сужение суставной щели более отчетливо;
III ст. – резкое сужение суставной щели сочетается с уплощением суставных поверхностей и кистовидными образованиями.
Рентгенологическая классификация ОА по Kellgren - J. S. Lawrence (1957 г.)
0 ст. – Изменения отсутствуют
I ст. – Сомнительные рентгенологические признаки
II ст. – Минимальные изменения (небольшое сужение суставной щели, единичные остеофиты).
Ш ст. – Умеренные проявления (умеренное сужение суставной щели, множественные остеофиты).
IV ст. – Выраженные изменения (суставная щель практически не прослеживается, грубые остеофиты).
Клинико-рентгенологическая классификация Hallux Valgus (HV)
I ст. – угол HV < 30˚
II ст. – угол HV 30-40˚
III ст. – угол HV ≥ 40˚
МРТ-классификация поражения хряща
Точность определения поражения хряща при использовании магнитно-резонансной томографии по данным различных исследований варьирует в пределах 50-97%. В основе настоящей классификации лежит принятая во всем мире артроскопическая классификация Beguin. J. – Locker B. Проведение МРТ показано для исключения вторичных причин ОА, а также перед проведением хирургических вмешательств.
0 ст. Нормальный хрящ
1 ст. Локальный отек и появление внутрихрящевых зон с низким сигналом.
2 ст. Поверхностное разволокнение и/или снижение высоты хряща 3 ст. Глубокие трещины и/или снижение высоты хряща ≥50%
4 ст. Оголение субхондральной кости
Компьютерная томография (КТ)
Проведение КТ исследования при ОА показано при подозрении на развитие асептического некроза, ранние стадии которого могут не выявляться на обзорных рентгенограммах.
Другие инструментальные методы исследования
В случае необходимости уточнения объема, топики поражения суставов, исключения скрытых очагов воспаления и/или костной деструкции, возможно проведение сцинтиграфии скелета с технецием (99Тс).
Остеоартрит, часть III: Дифференциальная диагностика >>>
Рентгенограмма с сайта: meddean.luc.edu









Чтобы оставить комментарий, необходимо авторизоваться