За последние несколько лет российские ученые и врачи совершили прорыв в лечении одного из самых тяжелых видов рака — рака печени. Пациенты с последней стадией рака печени и метастазами в ней теперь имеют шанс на выживание благодаря инновационному методу уменьшения злокачественных опухолей при помощи уникальных отечественных наноструктурированных микросфер. Этот метод, известный как радиоэмболизация, показал себя как один из наиболее эффективных современных методов радионуклидной терапии. В преддверии Всемирного дня борьбы против рака о достижениях российской науки и инновационном подходе в лечении злокачественных опухолей на МЕД-инфо рассказал академик РАН, заслуженный врач России, онколог, хирург, реабилитолог, профессор Константин Лядов.
— Константин Викторович, рак печени часто воспринимается как неизлечимое заболевание. С чем это связано и какие методы лечения доступны для этого вида рака сегодня?
— Наиболее распространенная злокачественная опухоль печени — это гепатоцеллюлярный рак и холангиоцеллюлярный рак. Проблема в том, что выявляются они, как правило, очень поздно. Ежегодно в России регистрируют около 9 тысяч случаев рака печени и более 10 тысяч случаев смерти от него. Рак печени — единственная локализация злокачественных новообразований, где число умерших в среднем по России превышает (по данным официальной статистики) число первично учтенных случаев заболеваний. Причина столь низкой выживаемости связана с трудностью раннего выявления этого вида рака, так как зачастую он не вызывает симптомов, человек ничего не чувствует. 74% пациентов, то есть почти 2/3, приходят тогда, когда оперировать невозможно. И даже несмотря на все успехи современной лекарственной терапии, такие пациенты, как правило, больше года не живут.
Операция по удалению опухоли или трансплантация печени — единственные доступные варианты радикального лечения этой онкопатологии. Однако, что делать, если рак уже не операбелен? Сегодня существует только один эффективный метод, дающий шанс на жизнь пациентам с неоперабельным раком печени, — это радиоэмболизация.
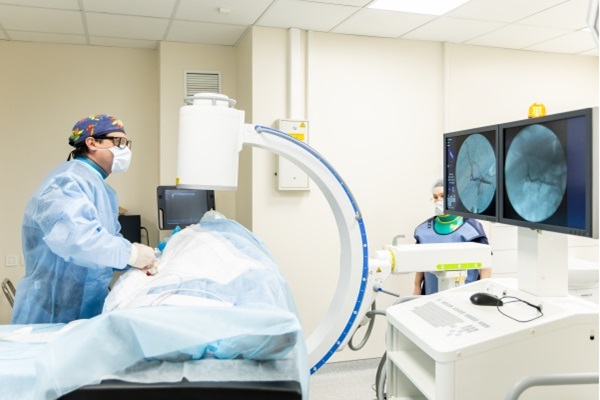
— Какие результаты дает радиоэмболизация в лечении рака печени и метастазов?
— Радиоэмболизация применяется для лечения запущенных форм рака печени и метастазов в ней. Она позволяет обернуть вспять рак 4 стадии, уменьшить новообразования или остановить их рост, а главное — радиоэмболизация увеличивает продолжительность жизни на годы, даря онкобольным самое драгоценное — время. После чего у пациентов с неоперабельным раком печени появляется реальная возможность хирургического удаления злокачественной опухоли и, как следствие, надежда на излечение.
— Как давно метод радиоэмболизации применяется в России?
— Метод радиоэмболизации применяется в разных странах мира уже не один десяток лет — в Германии, Израиле, Турции, Иране и других. В России радиоэмболизация была недоступна в связи с тем, что имеющиеся на мировом рынке специальные стеклянные микросферы с радионуклидом, который помогает остановить развитие раковых клеток, производили только в США, Германии, Сингапуре и Нидерландах.
Доставка их ограничивалась коротким периодом полураспада радиофармпрепарата (65 часов). Плюс очень высокая стоимость и сложная логистика не позволяли внедрить этот метод в нашей стране. 5 лет назад группа отечественных ученых разработала и запустила производство микросфер на основе радиоизотопа иттрия-90 для лечения в России неоперабельных опухолей печени.
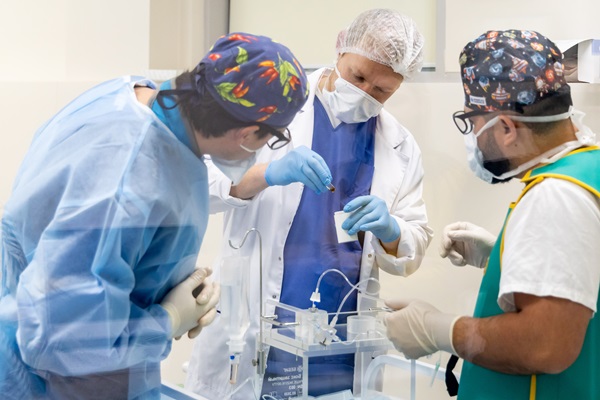
— Расскажите подробнее об этом уникальном открытии. Кто создал российские микросферы для лечения рака печени?
— Работы над созданием российских микросфер шли несколько лет. Уникальную технологию разработала группа московских и томских ученых во главе с профессором, академиком РАН Андреем Дмитриевичем Каприным. Они провели ряд необходимых исследований, доказывающих безопасность нашего радиофармпрепарата и подтверждающих такую же эффективность, как и зарубежные аналогии. Затем было получено разрешение на клиническую апробацию. Приятно отметить, что разработчики отечественной микросферы были удостоены премии Правительства Российской Федерации. То есть была полностью подтверждена эффективность этого метода и правильность его применения.
Первая операция в нашей стране по радиоэмболизации печени с применением российских микросфер была проведена в 2019 году. С того момента началась новая эпоха в развитии отечественной онкологии, а этот метод стал доступен для россиян.
— Как и из чего создаются эти уникальные микросферы для лечения рака печени?
— Для получения нужного изотопа сотрудники исследовательского ядерного реактора сначала проводят ядерно-физические расчеты и определяют необходимое химическое соединение с материнским изотопом, при воздействии на который нейтронами ядерного реактора происходит образование нового радионуклида с определенным выходом. Так, нерадиоактивные микросферы с иттрием-89, подвергаясь облучению, превращаются в радиоактивный изотоп иттрий-90.
Наноструктурированные микросферы изготавливаются из иттрий-алюмосиликатного стекла, их диаметр составляет 25 микрон, что в три раза меньше толщины человеческого волоса. Если смотреть без микроскопа, то мультисферы будут выглядеть, как крошечный песок.
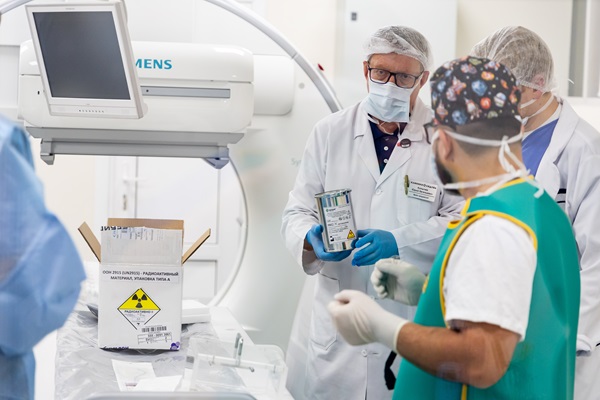
— Ваша команда уже применяет метод радиоэмболизации. Расскажите, как и за счёт чего происходит воздействие на злокачественную опухоль?
— Радиоэмболизация объединяет радиотерапию и процедуру эмболизации — малоинвазивного вмешательства, направленного на уничтожение раковых клеток печени с помощью специальных стеклянных микросфер, насыщенных изотопом иттрий-90.
Наши высококвалифицированные врачи вводят эти радиоактивные микросферы внутрь печени, к опухоли, по артериальным сосудам. В силу своих физических характеристик изотоп иттриий-90 борется с опухолью точечно. Он блокирует ее кровоснабжение и разрушает изнутри, воздействуя на зараженные клетки ионизирующим бета-излучением. При этом окружающие здоровые органы и ткани остаются незатронутыми.
— Чем радиоэмболизация отличается от лучевой терапии?
— Радиоэмболизация имеет преимущество в сравнении с традиционной дистанционной лучевой терапией, при применении которой невозможно подведение к опухоли дозы облучения больше 30 Гр. Этой дозы недостаточно для уничтожения опухолевых клеток, в то время как при радиоэмболизации возможно достигнуть 100-200 Грей непосредственно в очаге опухоли, что позволяет уничтожить опухолевые клетки, не поражая здоровые окружающие ткани.
— Как проходит процедура радиоэмболизации?
— Процедура радиоэмболизации проходит в два этапа. Первый — диагностический, своего рода моделирование предстоящей терапии. Пациенту в сосуды печени вводится изотоп технеций 99m. С помощью этого радиоактивного индикатора врачи оценивают состояние печени, структуру сосудов, смотрят, с какой интенсивностью опухоль накапливает изотопы, после чего рассчитывают эффективную дозу для зарядки иттрия. Технеций в качестве маркера быстро выводится из организма. При этом он вполне безопасен, доза облучения от него даже меньше, чем при обычной компьютерной томографии.
Ко второму этапу — непосредственно к операции по введению лечебного изотопа, мы переходим через 10-12 дней. За это время томские ученые заряжают микросферы иттрием-90 на исследовательском ядерном реакторе. После чего их доставляют в нашу клинику самолетом в специальном защитном контейнере.
Сама процедура по введению микросферы с иттрием-90 проводится под рентгеновским контролем. Под местной анестезией с помощью разреза или прокола бедренной или лучевой артерии хирурги вставляют тоненький микрокатетер в ветвь сосудов, которая подкармливает опухоль. Далее вводятся сами микросферы, катетер извлекают, на разрез накладывают повязку — шов не требуется. В этот же день пациент может идти домой.
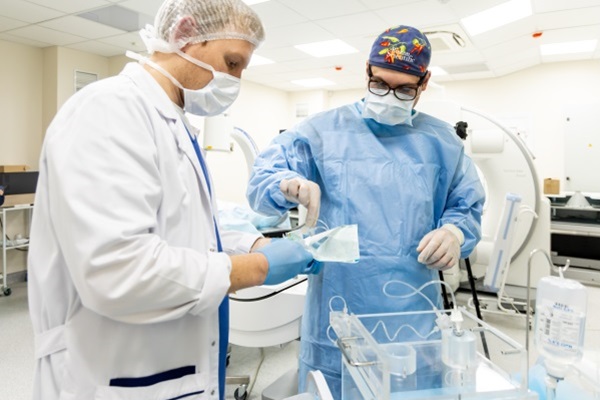
— Скажите, сколько длится такая операция? И что происходит с пациентом дальше? Как проходит дальнейшее лечение и наблюдение?
— Продолжительность радиоэмболизации — около часа. После наступает этап, когда врачи оценивают эффективность проведенной операции. Мы помещаем пациента в специальный сканер и проверяем, как расположились радионуклеиды, как они заполнили нужный сосуд. Затем пациент уходит домой, введенный изотоп начинает действовать и уничтожать опухоль. Облучение опухоли происходит непрерывно в течение последующего месяца. Каждые 3 месяца пациент проходит повторные исследования, чтобы наблюдать за прогрессом уменьшения опухоли. Как правило, уже через три месяца мы видим результат.
— Метод радиоэмболизации Вы используете не только для лечения первичного рака печени, но и боретесь с метастазами. Расскажите подробнее?
— Радиоэмболизация, действительно, также эффективно применяется для лечения метастазов в печени, которые встречаются в 70-75% случаев онкологических заболеваний, так как печень является наиболее уязвимым органом при раке. Чаще всего в печень метастазируют рак легкого, прямой кишки, груди, желудка, поджелудочной железы, а также меланомы.
При раке печени радиоэмболизация включена в клинические рекомендации как первый метод, который может использоваться при самых ранних стадиях и при запущенных в том числе. Однако при метастазах рака в печень эндоваскулярные методы отнесены в самый конец, когда уже исчерпаны все возможности. Но это не совсем верный подход. Мы разработали протокол, когда после первой неэффективной линии химиотерапии, добавляем радиоэмболизацию, после чего химиотерапия дает результат.
Если ежегодно выявляется в районе 9 тысяч случаев рака печени, то пациентов с метастазами в печени в разы больше. И, к сожалению, очень многие исчерпывают свои ресурсы. Первая, вторая, третья линия химиотерапии — токсического воздействия на организм — метастазы продолжают развиваться, уменьшается количество функционирующей здоровой печеночной ткани. Не надо дожидаться этого.
— Насколько метод радиоэмболизации масштабирован в России?
— На данный момент этот метод не имеет в стране широкого распространения. Медицинский центр восстановительного лечения «Клиники Лядова», где я являюсь главврачом, единственное в Московской области медучреждение, где радиоэмболизация рака печени внедрена в практику.
Недавно мы провели радиоэмболизацию участнику СВО. О том, что у него тяжелая стадия рака демобилизованный боец узнал случайно. После ранения он полгода провел в госпитале. Поел шашлык, заболела печень. Выписался из госпиталя, демобилизовался, но печень продолжала болеть. Решил провериться, сделал УЗИ, и тут обнаружилась опухоль, причем неоперабельная. После проведенной у нас радиоэмболизации уже через три недели на снимках КТ видно, как опухоль в разы уменьшилась. Ждем, когда она уменьшится до операбельных размеров.
— И в заключение нашего разговора — какой совет Вы можете дать пациентам и их родным?
— Пациентам и их родным важно верить, рак печени или метастазы в печени — еще не смертельный приговор! Российская медицина не стоит на месте и продолжает развитие инновационных методов лечения. Радиоэмболизация открывает новые возможности. Мы показываем нашим пациентам фотографии вылеченных больных, которые живут уже 5 лет, хотя они не должны были бы жить. Благодаря методу радиоэмболизации во всем мире две трети пациентов дожили либо до операции, либо до пересадки печени. Эта процедура легко переносится и не требует госпитализации. А главное, она безопасна, в том числе и для людей старше 75 лет.
Фото предоставлены https://lyadov-clinic.ru/.










Чтобы оставить комментарий, необходимо авторизоваться